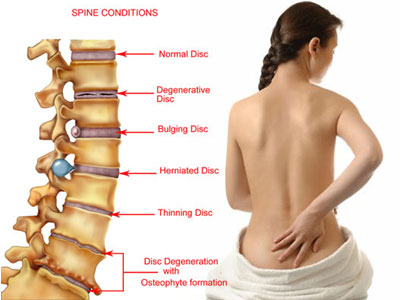
Грыжа пояснично крестцового отдела позвоночника
Остеохондроз – дегенеративно-деструктивное заболевание позвоночного столба, поражающее межпозвоночные диски и вызывающее их разрушение.
При этом заболевании патологический процесс может локализоваться в шейном, грудном, поясничном и крестцовом отделах.
Очень часто остеохондроз поражает именно пояснично-крестцовый отдел, вследствие того, что он испытывают наибольшую нагрузку при прямохождении.
Осложнения остеохондроза
Клиническая картина болезни обусловлена развитием осложнений: протрузии диска и межпозвоночной грыжи.
Протрузия диска – осложнение остеохондроза, характеризующееся пролабированием пульпозного ядра в позвоночный канал при неполном разрыве фиброзного кольца.
Межпозвоночная грыжа – патологический процесс, развивающийся вследствие полного разрыва фиброзного кольца и полным выпадением студенистого ядра в спинномозговой канал. Чаще возникает при внезапном резком физическом усилии (подъем тяжести, натуживание, наклон туловища)
Особенности межпозвоночной грыжи пояснично-крестцового отдела
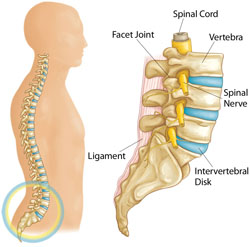
Пояснично крестцовый отдел
Межпозвоночный диск состоит из фиброзного кольца и пульпозного ядра. Со временем у людей под действием различных факторов (статическая физическая нагрузка, травмы) в диске возникают дегенеративные процессы, студенистое ядро теряет гликозаминогликаны и протеогликаны, фиброзное кольцо разволокняется и разрывается. Затем пульпозное ядро может проникать в спинномозговой канал и сдавливать близлежащие структуры.
При возникновении грыжи в пояснично-крестцовом отделе происходит компрессия поясничных нервов (L1, L2, L3, L4, L5) и конского хвоста.
Межпозвоночная грыжа развивается преимущественно у мужчин в возрасте от 40 до 50 лет.
Симптомы межпозвоночной грыжи пояснично-крестцового отдела
В течение этого осложнения выделяют субклинический и клинический периоды. В субклиническом периоде пациента начинает беспокоить синдром утомления мышц поясницы: больной уже не может сохранять длительное время одну позу (сидение, стояние). Если работа пациента связана со статическими нагрузками, его работоспособность снижается.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Клиническая (алгическая, болевая) фаза характеризуется развитием яркой клинической симптоматики:
- Сильная боль – болевой синдром обусловлен компрессией нервных корешков, нарушением их трофики и атрофией. Пациента беспокоят сильные приступообразные тупые боли в области поясницы, иррадиирующие в нижние конечности, может быть одно- и двусторонние. Боль обычно усиливается при кашле, длительном сидении, движении, надавливании на сонные артерии и ослабевает в положении лежа. Запущенность патологического процесса приводит к развитию нижней параплегии (полному параличу обеих ног).
- Нарушение чувствительности – больного беспокоит снижение либо усиление чувствительности в области ягодиц, передней поверхности бедра, в области гениталий (симптом «наездника»). Также обращает на себя внимание появление парестезий, чувства ползания мурашек.
- Развитие фибромиозитов — снижение мышечной силы, выраженная болезненность мышц при пальпации. Со временем мышцы могут атрофироваться. Характерным симптомом данной грыжи является парализующий ишиас (обездвиживание стопы пораженной конечности вследствие нарушения трофики и иннервации мышц).
- Рефлексы (коленный, ахиллов) снижаются или вообще исчезают.
Компрессия конского хвоста приводит к развитию радикуло-эпиконусного синдрома: развитие асимметричных болей в нижних конечностях, нарушение чувствительности в области промежности (симптом «штанов наездника»), задержка мочи и недержание кала.
Диагностика грыжи пояснично-крестцового отдела:
При первичном осмотре пациента обращает на себя внимание выраженный сколиоз, поясничный лордоз, нарушение подвижности позвоночника. Больной принимает вынужденное положение: спина согнута, плечи выведены вперед.
При пальпации спины мышцы резко уплотнены (в виде тяжей), болезненны. При вовлечении в процесс корешков бедренного нерва у больного выявляется симптом Штрюмпелля-Мацкевича (боль по передней поверхности бедра при сгибании голени в коленном суставе) и симптом Вассермана (боль при разгибании бедра).
Симптомы натяжения при грыже пояснично-крестцового отдела обычно положительные:
-

Диагностика грыжи позвоночника
Симптом Нери – появление резкой боли в поясничной области при резком приведении головы к телу.
- Симптом Лассега – проводится в 2 стадии. 1 стадия: больной лежит на спине, врач берет в руку стопу больного и приподнимает ногу, разогнутую в коленном суставе. При этом пациент чувствует сильную боль в пояснично-крестцовой области. 2 стадия: затем врач сгибает ногу в коленном суставе, и боль проходит.
- Симптом Дежерина – положительный при одностороннем поражении нижних конечностей. Его суть: больной лежит на спине, врач сгибает здоровую конечность в тазобедренном суставе или отводит ее. При этом пациент ощущает резкую боль в пораженной ноге.
- Симптом Сикара – врач приводит тыл стопы пациента к голени, после чего пациент ощущает резкую боль под коленом.
Клинико-инструментальные методы диагностики:
- Рентгенологический (обзорная рентгенография позвоночного столба, прицельная рентгеноскопия позвонков) – метод довольно устаревший, но дешевый; используется на первичных этапах диагностики заболевания. Компьютерная томография дает более полную информацию о патологии, с помощью методики хорошо выявляется искривление позвоночника, смещение отдельных позвонков, сужение межпозвонковой щели. Миелография проводится при введении контрастного вещества в субарахноидальное пространство спинного мозга, позволяет выявить пролабирование диска в позвоночный канал.
- Магнитно-резонансная томография – наиболее информативный метод исследования, позволяющий получить четкую картину анатомо-физиологических структур пояснично-крестцовой области (межпозвоночного диска, мышц, сухожилий).
- Электромиография используется при выявлении фибромиозитов. Метод позволяет оценить прохождение электрических импульсов по нервным волокнам к мышцам и ответную реакцию мышц на эти импульсы.
- Клинико-лабораторное исследование включает в себя определение общего анализа крови с развернутой лейкограммой, биохимического анализа крови с белками острой стадии воспаления (факторы комплемента, С-реактивный белок, сывороточный амилоидный белок), иммунологический анализ для определения антинуклеарных антител.
Лечение грыжи пояснично-крестцового отдела
Лечение таких больных зависит от стадии заболевания, выраженности симптомов и возраста пациента. Наиболее эффективной считается комплексная терапия, включающая в себя медикаментозное и немедикаментозное лечение.
Оперативное лечение показано при остром сдавлении нервных корешков и конского хвоста и развитии паралича нижних конечностей.
Консервативная терапия является в данном случае симптоматической, то есть не исключает причину заболевания, а лишь исключает некоторые симптомы. Она включает в себя следующие препараты:
- НПВС и аналгетики, уменьшающие альтерацию и экссудацию воспаления – диклофенак, вольтарен, олфен, налбуфин, ревмоксикам, целекоксиб, дексалгин и так далее. Особенностью этой группы является широкий спектр и различные формы (мази, гели, таблетки, инъекции, пластырь). Врач должен помнить, что эта группа веществ может вызывать возникновение и обострение гастро-дуоденальных язв, поэтому нужно не забывать о протекции слизистой оболочки желудка (ранитидин, фамотидин, омепразол, пантопрозол).
- Миорелаксанты для устранения мышечного спазма (баклофен).
- Нейропротекторные препараты для восстановления структуры нервных волокон – комплексы витаминов (нейрорубин, неуробекс, мильгамма) либо витамины в отдельности (пиридоксин, тиамин, цианокобаломин).
В остром периоде больным показано проведение блокады корешков пораженных нервов болеутоляющими препаратами и местными анестетиками (новокаин, бупивокаин).
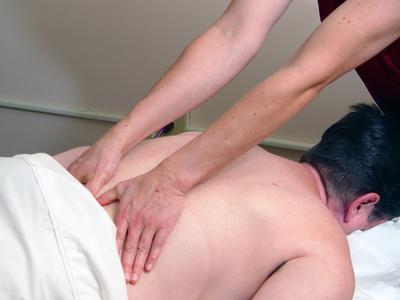
Массаж при повозвоночной грыже
Немедикаментозные методы терапии играют важную роль в восстановлении больных. К ним относятся:
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
- Массаж (точечный, общий, сегментарный, вакуумный, вибрационный).
- Иглоукалывание, мануальная терапия.
- ЛФК (комплекс лечебных физических упражнений), бальнеотерапия, занятие плаваньем.
- Физиотерапия (ультразвук, фонофорез и электрофорез, УВЧ)